Σάρκωμα Ewing
Όλες οι πληροφορίες που δίνονται εδώ είναι μόνο γενικής φύσης, η θεραπεία όγκων ανήκει πάντα στα χέρια ενός έμπειρου ογκολόγου!
Συνώνυμα
Σάρκωμα οστών, PNET (πρωτόγονος νευροεκτοδερμικός όγκος), όγκος Askin, Ewing - σάρκωμα οστών
Αγγλικά: Σάρκωμα του Ewing
ορισμός
Στο οποίο Σάρκωμα Ewing είναι από Μυελός των οστών εξερχόμενος Όγκος των οστώνπου μπορεί να συμβεί μεταξύ των ηλικιών 10 και 30. Ωστόσο, επηρεάζει κυρίως τα παιδιά και τους νέους έως την ηλικία των 15 ετών. Το σάρκωμα του Ewing είναι λιγότερο συχνό από αυτό Οστεοσάρκωμα.
Το σάρκωμα του Ewing εντοπίζεται στα μακροχρόνια Μακρά οστά (Μηριαίο οστό (Οστό μηρού) και Οστό της κνήμης (Shin)), καθώς και στη λεκάνη ή στα πλευρά. Κατ 'αρχήν, ωστόσο, όλα τα οστά του κορμού και του σκελετού των άκρων μπορεί να επηρεαστούν, μετάσταση ειδικά στο Πνεύμονες είναι δυνατόν.
συχνότητα
Η πιθανότητα εμφάνισης σαρκωμάτων Ewing είναι <1: 1.000.000. Μελέτες έχουν δείξει ότι για κάθε εκατομμύριο άτομα που ζουν εκεί, περίπου 0,6 νέοι ασθενείς αναπτύσσουν σαρκώματα Ewing κάθε χρόνο.
Σε σύγκριση με το οστεοσάρκωμα (περίπου 11%) και το χονδροσάρκωμα (περίπου 6%), το σάρκωμα του Ewing βρίσκεται στην τρίτη θέση ως ένας άλλος εκπρόσωπος των πρωτογενών κακοήθων όγκων των οστών. Ενώ το σάρκωμα του Ewing εμφανίζεται κυρίως μεταξύ των ηλικιών 10 και 30, μια κύρια εκδήλωση θα μπορούσε να διαπιστωθεί στη δεύτερη δεκαετία της ζωής (15 ετών). Επομένως εκδηλώνεται κυρίως στον αναπτυσσόμενο σκελετό, με τα αγόρια (56%) να πάσχουν από σάρκωμα Ewing ελαφρώς συχνότερα από τα κορίτσια. Εάν συγκρίνει κανείς τους πρωταρχικούς κακοήθεις όγκους παιδιών και εφήβων, το σάρκωμα Ewing βρίσκεται στη δεύτερη θέση: Στα παιδικά σαρκώματα οστών, το ποσοστό των λεγόμενων οστεοσαρκωμάτων είναι περίπου 60%, το ποσοστό των σαρκωμάτων Ewing περίπου 25%. .
αιτίες
Όπως έχει ήδη εξηγηθεί και παρουσιαστεί στο πλαίσιο της περίληψης, η αιτία που είναι υπεύθυνη για την ανάπτυξη του Σάρκωμα Ewing δεν μπορεί να αποσαφηνιστεί πλήρως. Διαπιστώθηκε, ωστόσο, ότι τα σαρκώματα Ewing συμβαίνουν συχνά όταν υπάρχουν οικογενειακές σκελετικές ανωμαλίες ή ασθενείς κάτω του ενός από τη γέννηση Ρετινοβλάστωμα (= κακοήθης όγκος του αμφιβληστροειδούς που εμφανίζεται στην εφηβεία). Η έρευνα έχει δείξει ότι τα καρκινικά κύτταρα στη λεγόμενη οικογένεια σαρκωμάτων Ewing έχουν μια αλλαγή Χρωμόσωμα # 22 έκθεμα. Πιστεύεται ότι αυτή η μετάλλαξη υπάρχει σε περίπου 95% όλων των ασθενών.
εντοπισμός
Οι πιο συνηθισμένες τοποθεσίες του σαρκώματος του Ewing μπορούν να βρεθούν στα μακρά σωληνοειδή οστά, ειδικά στην κνήμη και τον ινώδη ιστό, ή σε επίπεδα οστά. Ωστόσο, ως κακοήθης καρκίνος των οστών, το σάρκωμα του Ewing μπορεί να επηρεάσει όλα τα οστά. Τα μεγαλύτερα οστά επηρεάζονται συχνότερα, τα μικρότερα σπάνια. Εάν επηρεαστούν τα μακρά σωληνοειδή οστά, ο όγκος βρίσκεται συνήθως στην περιοχή της λεγόμενης διάφυσης, στην περιοχή του άξονα.
Προτιμώμενες τοποθεσίες:
- περίπου 30% μηριαίο οστό (μηρό οστό)
- περίπου 12% κνήμη (κνήμη)
- περίπου 10% βραχιόλι (οστό άνω βραχίονα)
- περίπου 9% λεκάνη
- περίπου 8% ινώδες (ινώδες).
Λόγω της σοβαρής αιματογενούς μετάστασης που εμφανίζεται νωρίς (βλ. Επόμενη ενότητα), είναι επίσης κατανοητός ο εντοπισμός στους μαλακούς ιστούς.
Εντοπισμός στη λεκάνη
Το σάρκωμα του Ewing εντοπίζεται στο πυελικό οστό ως ο κύριος όγκος (θέση προέλευσης του όγκου) μόνο σε κάθε πέμπτη περίπτωση. Πολύ πιο συχνά, ωστόσο, ο πρωτογενής όγκος βρίσκεται σε ένα μακρύ σωληνοειδές οστό.
Τα πρώτα συμπτώματα μπορεί να είναι οίδημα, πόνος και υπερθέρμανση στην περιοχή της πυέλου.
Εντοπισμός στο πόδι
Το πόδι είναι μια σπάνια τοποθεσία σε έναν πρωτογενή όγκο. Είναι πιο συνηθισμένο ότι οι πρωτογενείς όγκοι από την κνήμη ή τον ιμάντα ευνοούν μια μετάσταση στο πόδι.
Εάν υπάρχει ασαφές οδυνηρό πρήξιμο και υπερθέρμανση του ποδιού, ειδικά στην εφηβεία, το σάρκωμα του Ewing θα πρέπει επίσης να αποκλειστεί εκτός από την νεανική αρθρίτιδα. Το χειρότερο δεν πρέπει απαραίτητα να υποτεθεί εδώ. Η στοχευμένη διάγνωση με τη μορφή απεικόνισης μπορεί να παρέχει αρχική σαφήνεια σχετικά με τις αιτίες των καταγγελιών.
μετάσταση
Όπως προαναφέρθηκε, αυτό ισχύει Το σάρκωμα του Ewing ως πρώιμο αιματογόνο (= μέσω της κυκλοφορίας του αίματος) μετάσταση. Επομένως, οι μεταστάσεις μπορούν επίσης να κατακαθιστούν στον μαλακό ιστό. Από αυτά, κυρίως είναι το πνεύμονας επηρεάζονται. Ωστόσο, ο σκελετός μπορεί επίσης να επηρεαστεί από μεταστάσεις μέσω της κυκλοφορίας του αίματος.
Το γεγονός ότι το σάρκωμα του Ewing πρέπει να χαρακτηριστεί ως πρώιμο μεταστατικό έχει αποδειχθεί από μελέτες που δείχνουν ότι οι μεταστάσεις μπορούν να ανιχνευθούν σε περίπου 25% όλων των περιπτώσεων κατά τη στιγμή της διάγνωσης. Δεδομένου ότι δυστυχώς δεν μπορούν πάντα να ανακαλυφθούν μεταστάσεις, το σκοτάδι είναι πιθανό να είναι πολύ υψηλότερο.
διάγνωση
Τα σαρκώματα προνύμφης μπορούν να προκαλέσουν διάφορα συμπτώματα. Θα πρέπει να αναφέρονται παρακάτω:
- Πόνος άγνωστης αιτίας
- Οίδημα και συνήθως πόνος στις πληγείσες περιοχές
- Οίδημα των λεμφαδένων
- τοπικά σημεία φλεγμονής (ερυθρότητα, πρήξιμο, υπερθέρμανση)
- ανεπιθύμητη απώλεια βάρους
- Λειτουργικοί περιορισμοί έως την παράλυση
- Κάταγμα χωρίς συμβάν ατυχήματος
- Νυχτερινές εφιδρώσεις
- μέτρια λευκοκυττάρωση (= αύξηση του αριθμού των λευκοκυττάρων στο αίμα)
- μειωμένη απόδοση
Ένας όγκος μπορεί να αποκλειστεί με επαρκή πιθανότητα εάν πληρούνται τα ακόλουθα κριτήρια σύμφωνα με κλινική, απεικονιστική και εργαστηριακή διάγνωση:
- Δεν υπάρχει καμία ένδειξη μάζας
ή
Η ορατή διόγκωση, η αποδεδειγμένη μάζα ή τα ασαφή παράπονα μπορούν να εξηγηθούν και να τεκμηριωθούν με σαφήνεια από μια μη καρκινική νόσο.
Βασικά διαγνωστικά:
Κατ 'αρχήν, χρησιμοποιούνται μέθοδοι απεικόνισης για βασικά διαγνωστικά. αυτά είναι
Εξέταση ακτίνων Χ
Εξέταση ακτινογραφίας στην περιοχή του εντοπισμού του όγκου (τουλάχιστον 2 επίπεδα)
Ηχογραφία
Η υπερηχογραφία του όγκου (ειδικά εάν υπάρχει υποψία όγκου μαλακού ιστού στη διαφορική διάγνωση)
Για την απόκτηση πρόσθετων πληροφοριών και την ενεργοποίηση διαφορικών διαγνωστικών περιορισμών, χρησιμοποιείται εργαστηριακή διάγνωση (εξέταση εργαστηριακών τιμών). Οι ακόλουθες τιμές προσδιορίζονται ως μέρος αυτής της εργαστηριακής διάγνωσης:
- Αριθμός αίματος
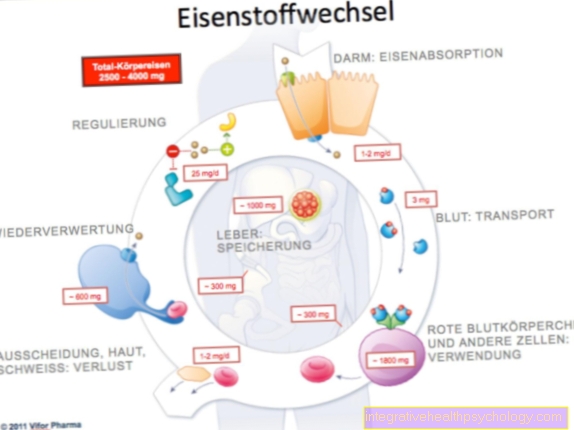
- Σίδηρος (επειδή μειώθηκε στους όγκους)
- Ηλεκτρολύτες (για να αποκλειστεί η υπερασβεστιαιμία)
- ESR (ρυθμός καθίζησης)
- CRP (C-αντιδρώσα πρωτεΐνη)
- αλκαλική φωσφατάση (aP)
- ειδικά για τα οστά (AP)
- Όξινη φωσφατάση (sP)
- Ειδικό αντιγόνο προστάτη (PSA)
- Ουρικό οξύ (HRS): αυξημένο με υψηλό κύκλο κυττάρων, π.χ. στην αιμοβλάστωση
- Ολική πρωτεΐνη: μειωμένη στις διαδικασίες κατανάλωσης
Ηλεκτροφόρηση πρωτεϊνών - Κατάσταση ούρων: παραπρωτεΐνες - ενδείξεις μυελώματος (πλασμυκύτωμα)
- Δείκτης όγκου NSE = ειδική νευρώνη ενολάση στο σάρκωμα του Ewing
Ειδικά διαγνωστικά όγκων
Μαγνητική τομογραφία (MRI)
Εκτός από τις μεθόδους απεικόνισης που αναφέρονται στο πλαίσιο της βασικής διάγνωσης, η τομογραφία μαγνητικού συντονισμού αντιπροσωπεύει μια περαιτέρω δυνατότητα που μπορεί να χρησιμοποιηθεί σε μεμονωμένες περιπτώσεις.
Χρησιμοποιώντας μαγνητική τομογραφία (τομογραφία μαγνητικού συντονισμού), ο μαλακός ιστός μπορεί να εμφανιστεί ιδιαίτερα καλά, οπότε μπορεί να δειχθεί η επέκταση του όγκου σε γειτονικές δομές (νεύρα, αγγεία) των προσβεβλημένων οστών. Επιπλέον, ο όγκος του όγκου μπορεί να εκτιμηθεί χρησιμοποιώντας μαγνητική τομογραφία (τομογραφία μαγνητικού συντονισμού) και η τοπική έκταση του όγκου μπορεί να αποσαφηνιστεί.
Μόλις υπάρχει υποψία κακοήθους οστού, ολόκληρο το οστό που φέρει όγκο θα πρέπει να απεικονιστεί για να αποκλείσει μεταστάσεις (κακοήθεις καταυλισμούς).
Υπολογιστική τομογραφία (CT):
(ειδικά για την εμφάνιση σκληρών (φλοιικών) οστών δομών)
Τομογραφία εκπομπής ποζιτρονίων (PET)
(Η τιμή δεν είναι ακόμη αρκετά έγκυρη)
Διαβάστε περισσότερα για το θέμα: Τομογραφία εκπομπής ποζιτρονίων
Ψηφιακή αφαίρεση αγγειογραφίας (DSA) ή αγγειογραφία για την απεικόνιση των αγγείων του όγκου
Σκελετικό σπινθηρογράφημα (τριφασικό σπινθηρογράφημα)
βιοψία
Όπως αναφέρθηκε αρκετές φορές παραπάνω, η διάκριση μεταξύ σαρκώματος Ewing και οστεομυελίτιδας, για παράδειγμα, μπορεί να είναι αρκετά δύσκολη. Εκτός από το γεγονός ότι τα συμπτώματα είναι παρόμοια, η ακτινογραφία ως τέτοια δεν μπορεί πάντα να παρέχει άμεσες πληροφορίες. Εάν, μετά τα λεγόμενα μη επεμβατικά διαγνωστικά που περιγράφονται παραπάνω, εξακολουθεί να υπάρχει υποψία όγκου ή εάν υπάρχει αβεβαιότητα σχετικά με τον τύπο και την αξιοπρέπεια ενός όγκου, θα πρέπει να πραγματοποιηθεί ιστοπαθολογική εξέταση (= εξέταση ιστού).
Ανοιχτές διαδικασίες
Προσωρινή βιοψία
Ως μέρος της λεγόμενης προσωρινής βιοψίας, ο όγκος εκτίθεται μερικώς χειρουργικά. Τέλος, λαμβάνεται ένα δείγμα ιστού (αν είναι δυνατόν οστό και μαλακός ιστός). Ο αφαιρεθείς ιστός όγκου μπορεί να εκτιμηθεί άμεσα.
Έκτακτη βιοψία (πλήρης αφαίρεση όγκου)
Θεωρείται μόνο σε εξαιρετικές περιπτώσεις, για παράδειγμα εάν υπάρχει υποψία κακοήθειας (αλλαγή από καλοήθη σε κακοήθη όγκο) μικρότερων οστεοχονδρωμάτων.
θεραπεία
Η θεραπευτική προσέγγιση εδώ είναι συνήθως σε διάφορα επίπεδα. Από τη μία πλευρά, το λεγόμενο πρόγραμμα θεραπείας συνήθως προβλέπει προεγχειρητική χημειοθεραπευτική αγωγή (= νέα ανοσοενισχυτική χημειοθεραπεία). Ακόμη και μετά τη χειρουργική αφαίρεση του σαρκώματος του Ewing, παρέχεται θεραπευτική παρακολούθηση μέσω ακτινοθεραπείας και, εάν είναι απαραίτητο, ανανεωμένης χημειοθεραπείας. Εδώ παρατηρείται μια διαφορά στο οστεοσάρκωμα: Σε σύγκριση με το σάρκωμα Ewing, το οστεοσάρκωμα έχει χαμηλότερη ευαισθησία στην ακτινοβολία.
Στόχοι θεραπείας:
Μια αποκαλούμενη θεραπευτική (θεραπευτική) θεραπευτική προσέγγιση δίνεται ειδικά σε ασθενείς των οποίων το σάρκωμα Ewing εντοπίζεται και δεν εμφανίζει μεταστάσεις. Εν τω μεταξύ, η λεγόμενη χημειοθεραπεία με νέο ανοσοενισχυτικό σε συνδυασμό με χειρουργική και ακτινοθεραπεία ανοίγει περαιτέρω ευκαιρίες. Εάν το σάρκωμα Ewing μετασταθεί εκτός των πνευμόνων (= γενικευμένη νόσος του όγκου · εξωπνευμονικές μεταστάσεις), η θεραπεία έχει συνήθως παρηγορητικό (παρατεταμένο στη ζωή) χαρακτήρα (βλ. Παρακάτω).
Μέθοδοι θεραπείας:
τοπικός:
- προεγχειρητική χημειοθεραπεία
- χειρουργική θεραπεία (ευρεία ή ριζική εκτομή μετά το Enneking)
- ακτινοθεραπεία
Συστήματος:
αντινεοπλασματική χημειοθεραπεία
- Θεραπεία συνδυασμού (κυρίως (= "πρώτη γραμμή"): doxorubicin, ifosfamide, Μεθοτρεξάτη / Λευκοβορίνη, σισπλατίνη; στη δεύτερη γραμμή (= "δεύτερη γραμμή"): ετοποσίδη και καρβοπλατίνη)
(Τα πρωτόκολλα μπορούν να αλλάξουν σε σύντομο χρονικό διάστημα)
Θεραπευτική θεραπεία:
- επιθετική χημειοθεραπεία πολλαπλών ουσιών πριν και μετεγχειρητικά
- Τοπική θεραπεία με τη μορφή μόνο χειρουργικής εκτομής όγκου ή ακτινοβολίας
- Συμπληρώστε τη θεραπεία με Προ-ακτινοβόληση (για παράδειγμα στην περίπτωση μη λειτουργικών όγκων, μη ανταποκρινόμενοι) ή μετά από ακτινοβολία
- Είναι σημαντικό να αναφερθεί στο πλαίσιο της χειρουργικής θεραπείας ότι, κυρίως λόγω της περαιτέρω ανάπτυξης χειρουργικών μεθόδων, είναι δυνατή η επέμβαση που διατηρεί τα άκρα σε πολλές περιπτώσεις. Ωστόσο, η προοπτική μιας θεραπείας έχει πάντα ύψιστη προτεραιότητα, έτσι ώστε η εστίαση να είναι πάντα η ριζοσπαστικότητα (= ογκολογική ποιότητα) και όχι η πιθανή απώλεια λειτουργίας.
- Η χημειοθεραπεία μπορεί στη συνέχεια να συνεχιστεί (βλ. Παραπάνω). Στη συνέχεια μιλάμε για τη λεγόμενη ενοποίηση.
- Σε ασθενείς με μεταστάσεις του πνεύμονα, ενδέχεται να απαιτούνται πρόσθετες επεμβάσεις στην περιοχή των πνευμόνων, όπως μερική αφαίρεση των πνευμόνων.
Παρηγορητική (παρατεταμένη ζωή) θεραπεία:
Οι ασθενείς που έχουν γενικευμένη νόσο του όγκου (= εξωπνευμονικές μεταστάσεις) θα πρέπει να εντοπίσουν τον πρωτογενή όγκο στον κορμό ή / και ο πρωτογενής όγκος αποδεικνύεται ότι δεν λειτουργεί. Σε τέτοιες περιπτώσεις, μόνο η παρηγορητική θεραπεία είναι συνήθως δυνατή. Σε τέτοιες περιπτώσεις, η εστίαση είναι συνήθως στη διατήρηση της ποιότητας ζωής, έτσι ώστε η θεραπεία να επικεντρώνεται στην ανακούφιση από τον πόνο και στη διατήρηση της λειτουργίας.
πρόβλεψη
Το αν συμβαίνουν υποτροπές εξαρτάται σε μεγάλο βαθμό από την έκταση της μετάστασης, την απόκριση στην προεγχειρητική χημειοθεραπεία και τη «ριζική φύση» της αφαίρεσης του όγκου. Πιστεύεται σήμερα ότι το πενταετές ποσοστό επιβίωσης είναι περίπου 50%. Οι λειτουργικές βελτιώσεις ειδικότερα κατέστησαν δυνατή τη βελτίωση της πιθανότητας επιβίωσης τα τελευταία 25 χρόνια
Το ποσοστό επιβίωσης μειώνεται με πρωτογενείς μεταστάσεις. Εδώ το ποσοστό επιβίωσης είναι περίπου 35%.
Πιθανότητες ανάκαμψης
Όπως και με άλλους καρκίνους, οι πιθανότητες ανάκαμψης από το σάρκωμα του Ewing αρχικά θεωρούνται ως ξεχωριστά διαφορετικές, επειδή τα στατιστικά στοιχεία δείχνουν μόνο τα μέσα ποσοστά ανάκαμψης και επιβίωσης.
Οι πιθανότητες ανάρρωσης αυξάνονται εάν ο όγκος μπορεί να αφαιρεθεί εντελώς χειρουργικά. Πριν από αυτό, πρέπει να γίνει χημειοθεραπεία για να συρρικνωθεί ο όγκος. Μετά την αφαίρεση του όγκου χειρουργικά, θα πρέπει να πραγματοποιηθεί περαιτέρω χημειοθεραπεία για να σκοτωθούν τυχόν εναπομείναντα καρκινικά κύτταρα.
Εάν ο όγκος δεν μπορεί να αφαιρεθεί εντελώς χειρουργικά, οι πιθανότητες ανάρρωσης είναι πολύ χειρότερες. Η επόμενη θεραπεία με χημειοθεραπεία θα πρέπει επίσης να πραγματοποιηθεί εδώ.
Ένας όγκος που δεν μπορεί να χειριστεί πρέπει σίγουρα να ακτινοβοληθεί.
Γενικά, μπορεί να ειπωθεί ότι η προοπτική θεραπείας για το σάρκωμα του Ewing είναι φτωχότερη εάν υπάρχουν ήδη μεταστάσεις κατά τη στιγμή της διάγνωσης. Αυτό σημαίνει ότι ο όγκος έχει εξαπλωθεί και αναπτύσσεται και αλλού στο σώμα.
Ρυθμός επιβίωσης
Τα ποσοστά επιβίωσης γενικά δίνονται στην ιατρική ως στατιστική τιμή του «ποσοστού επιβίωσης 5 ετών». Αυτό δείχνει σε ποσοστό πόσο μεγάλος είναι ο αριθμός των επιζώντων μετά από 5 χρόνια σε μια καθορισμένη ομάδα ασθενών. Το αναφερόμενο ποσοστό επιβίωσης για το σάρκωμα του Ewing κυμαίνεται μεταξύ 40% και 60-70%. Αυτές οι ευρείες περιοχές προκύπτουν από το γεγονός ότι το ποσοστό επιβίωσης εξαρτάται από την προσβολή της αντίστοιχης περιοχής των οστών. Για παράδειγμα, εάν επηρεαστούν τα οστά των χεριών και / ή των ποδιών, το 5ετές ποσοστό επιβίωσης είναι 60-70%. Εάν τα πυελικά οστά επηρεάζονται, είναι 40%.
Πόσο υψηλός είναι ο κίνδυνος υποτροπής;
Το 5ετές ποσοστό επιβίωσης κατά μέσο όρο 50%. Εδώ μπορεί κανείς να υποθέσει ότι είναι ένας επιθετικός και κακοήθης καρκίνος. Το 5ετές ποσοστό επιβίωσης λέει ότι κατά μέσο όρο το ήμισυ όλων των διαγνωσμένων σαρκωμάτων Ewing οδηγούν σε θάνατο.
Ωστόσο, εάν δεν μπορούν να εντοπιστούν περαιτέρω ευρήματα μετά από 5 χρόνια μετά την επιτυχή θεραπεία του σαρκώματος του Ewing, λέγεται ότι ο καρκίνος θεραπεύεται.
Μετέπειτα φροντίδα
Προτάσεις:
- στα έτη 1 και 2:
Θα πρέπει να πραγματοποιείται κλινική εξέταση κάθε τρεις μήνες. Κατά κανόνα, ένας τοπικός έλεγχος ακτινογραφίας, εργαστηριακές εξετάσεις, μια αξονική τομογραφία θώρακας και εκτελέστηκε σκελετογραφία ολόκληρου του σώματος. Μια τοπική μαγνητική τομογραφία γίνεται συνήθως μία φορά κάθε έξι μήνες. - στο έτος 3 έως 5:
Μια κλινική εξέταση πρέπει να πραγματοποιείται κάθε έξι μήνες. Κατά κανόνα, ένας τοπικός έλεγχος ακτινογραφίας, εργαστηριακές εξετάσεις, μια αξονική τομογραφία θώρακας και εκτελέστηκε σκελετογραφία ολόκληρου του σώματος. Μια τοπική μαγνητική τομογραφία εκτελείται συνήθως μία φορά το χρόνο. - Από το έτος 6 και μετά, τα ακόλουθα συμβαίνουν συνήθως μία φορά το χρόνο:
έλεγχος ακτινογραφίας με εργαστηριακή εξέταση και αξονική τομογραφία του θώρακα, καθώς και σκελετικό σπινθηρογράφημα ολόκληρου του σώματος και τοπική μαγνητική τομογραφία.
Περίληψη
Η νόσος (σάρκωμα Ewing) πήρε το όνομά της από την πρώτη περιγραφή του James Ewing το 1921. Πρόκειται για εξαιρετικά κακοήθεις όγκους που προκύπτουν από εκφυλισμένα πρωτόγονα νευροεκτοδερμικά κύτταρα (= ανώριμα πρόδρομα κύτταρα νευρικών κυττάρων). Έτσι, τα σαρκώματα Ewing ανήκουν στους πρωτόγονους, κακοήθεις, συμπαγείς όγκους.
Όπως έχει ήδη αναφερθεί παραπάνω, τα σαρκώματα Ewing επηρεάζουν κυρίως τις μεσαίες περιοχές των μακρών σωληνοειδών οστών και της λεκάνης, αλλά είναι επίσης πιθανή η ταλαιπωρία του άνω βραχίονα (= βραχίονας) ή των νευρώσεων, έτσι ώστε να εμφανίζονται παράλληλες με το οστεοσάρκωμα. Λόγω των συνοδευτικών σημείων φλεγμονής, είναι πιθανή σύγχυση με οστεομυελίτιδα.
Λόγω των μεταστάσεων που εμφανίζονται πολύ γρήγορα (περίπου ¼ όλων των ασθενών εμφανίζουν ήδη τις λεγόμενες κόρες κατά τη διάγνωση), τα σαρκώματα Ewing μπορούν επίσης να βρεθούν σε μαλακό ιστό, παρόμοιο με τα ραβδομυοσάρκωμα. Οι πνεύμονες επηρεάζονται συνήθως περισσότερο από μετάσταση.
Οι αιτίες που θα μπορούσαν να θεωρηθούν υπεύθυνες για την ανάπτυξη του σαρκώματος του Ewing είναι ακόμα άγνωστες. Ωστόσο, επί του παρόντος θεωρείται ότι ούτε η γενετική συνιστώσα (κληρονομικότητα) ούτε η ακτινοθεραπεία που έχει ήδη πραγματοποιηθεί μπορεί να θεωρηθούν υπεύθυνες για την ανάπτυξη. Διαπιστώθηκε, ωστόσο, ότι τα σαρκώματα Ewing συμβαίνουν συχνά όταν υπάρχουν οικογενειακές σκελετικές ανωμαλίες ή όταν οι ασθενείς πάσχουν από ρετινοβλάστωμα (= κακοήθης όγκος του αμφιβληστροειδούς που εμφανίζεται στην εφηβεία) από τη γέννηση. Η έρευνα έχει δείξει ότι τα καρκινικά κύτταρα της λεγόμενης οικογένειας σαρκωμάτων Ewing δείχνουν μια αλλαγή στον αριθμό 22 του χρωμοσώματος. Υποτίθεται ότι αυτή η μετάλλαξη (γενετική αλλαγή) υπάρχει σε περίπου 95% όλων των ασθενών.
Τα σαρκώματα των προβατίνων μπορούν να προκαλέσουν πρήξιμο και πόνο στις πληγείσες περιοχές, οι οποίες μπορεί επίσης να σχετίζονται με λειτουργικές διαταραχές. Πυρετός και μέτρια λευκοκυττάρωση (= αύξηση του αριθμού των λευκοκυττάρων στο αίμα) είναι επίσης πιθανή. Λόγω της πιθανότητας σύγχυσης με τον οστεομυελίτη, για παράδειγμα (βλ. Παραπάνω), η διάγνωση δεν είναι πάντα εύκολη και, εκτός από τις διαδικασίες απεικόνισης (εξέταση ακτινογραφίας), μπορεί να απαιτείται βιοψία (= εξέταση ιστού δείγματος ιστού).
Η θεραπευτική προσέγγιση εδώ είναι συνήθως σε διάφορα επίπεδα. Από τη μία πλευρά, το λεγόμενο σχέδιο θεραπείας προβλέπει συνήθως χημειοθεραπευτική θεραπεία προεγχειρητικά (= νέα ανοσοενισχυτική χημειοθεραπεία). Ακόμη και μετά τη χειρουργική αφαίρεση του σαρκώματος του Ewing, παρέχεται θεραπευτική παρακολούθηση μέσω ακτινοθεραπείας και, εάν είναι απαραίτητο, ανανεωμένης χημειοθεραπείας. Εδώ παρατηρείται μια διαφορά στο οστεοσάρκωμα: Σε σύγκριση με το σάρκωμα Ewing, το οστεοσάρκωμα έχει χαμηλότερη ευαισθησία στην ακτινοβολία.
Το αν συμβαίνει υποτροπή (ανανεωμένη ανάπτυξη όγκου) εξαρτάται σε μεγάλο βαθμό από την έκταση της μετάστασης, την απόκριση στην προεγχειρητική χημειοθεραπεία και τη «ριζική φύση» της αφαίρεσης του όγκου. Πιστεύεται σήμερα ότι το πενταετές ποσοστό επιβίωσης είναι περίπου 50%. Οι λειτουργικές βελτιώσεις ειδικότερα κατέστησαν δυνατή τη βελτίωση της πιθανότητας επιβίωσης τα τελευταία 25 χρόνια